【専門医が解説】脳梗塞後の周術期管理|抗血栓薬はいつ止めていつ再開?最新エビデンスまとめ

はじめに
「脳梗塞の患者さんが、整形外科で手術の予定です。抗血栓薬は止められますか?また、いつから止めればいいですか?」
「手術後の再開はいつから?再梗塞も怖いし、出血も怖い…」
研修医や専攻医の先生方、あるいは非専門医の先生方から、このような相談を受けることは日常茶飯事です。
脳梗塞後の患者さんの周術期管理は、血栓塞栓症のリスクと出血のリスクを天秤にかける、非常に悩ましい問題ですよね。
この問題が特に悩ましい背景には、ガイドラインの状況があります。
例えば、日本循環器学会のガイドラインでは、心疾患患者の周術期管理について詳細なフローチャートが示されています。
しかし、我々が最も頼りたいはずの『脳卒中治療ガイドライン』には、周術期の抗血栓薬管理に特化した包括的な推奨やフローチャートが存在しないのです。
そのため、臨床現場では、脳卒中の二次予防原則をベースに、循環器や麻酔科領域のガイドライン、そして海外のエビデンスを自分たちで組み合わせて判断せざるを得ない、というのが実情です。
今回は、この”ガイドラインの隙間”を埋めるべく、重要な臨床研究や他領域のガイドラインを基に、脳卒中患者さんに応用するための実践的な考え方を整理していきたいと思います。
手術タイミング:
脳梗塞後、いつまで延期が安全か?
まず考えるべきは、「そもそも、その手術はいつ行うのが安全か?」という点です。
脳梗塞発症から日が浅いほど、周術期に再度脳卒中を起こすリスクが高いことが知られています。
最近、米国心臓協会(AHA)や米国脳卒中協会(ASA)などから、タイミングに関する重要な推奨が出されました。
近年の推奨はAHA/ASAの科学的声明(2021)がベースで、「非心臓・非神経手術は既往脳梗塞から少なくとも6か月(可能なら9か月)延期」と助言しています(ガイドラインではなく声明)。
一方、米国メディケア584万例の解析では、発症≤30日の手術で周術期脳卒中リスクは約8倍と著しく高く、90日を超えるとリスクは大きく低下し、それ以降の低下は限定的でした。
したがって臨床では、「できれば3か月以上」という実務目安が妥当と考えられます。
この推奨の根拠となったのは、大規模な観察研究です。
例えば、約48万人の手術患者を対象とした米国の後ろ向きコホート研究では、脳梗塞発症から30日以内に手術を受けると、周術期脳卒中の調整済みオッズ比が8.05倍と著しく高いことが示されました。
このリスクは90日を過ぎると大きく低下し、プラトーに達することが分かっています。
この研究は観察研究(後ろ向きコホート研究)です。そのため、ランダム化比較試験(RCT)と異なり、「緊急手術が必要な重症患者だった」といった未測定の交絡因子が結果に影響している可能性は否定できません。
しかし、これだけ大規模なデータで明確な傾向が示されている以上、「可能なら3ヶ月は待つ」というプラクティスは、患者さんの安全を守る上で非常に重要な指針と言えるでしょう。
DOACの周術期管理:
PAUSE試験に基づく休薬・再開法
アピキサバンやリバーロキサバンなどのDOACは、非弁膜症性心房細動(AF)患者さんで広く使われています。
これらの薬剤の周術期管理については、循環器領域で参照されることの多いPAUSE試験という非常に重要な前向きコホート研究が存在します。
PAUSE試験
PICO:
- P (Patient): DOAC(アピキサバン, ダビガトラン, リバーロキサバン)を内服中で、待機的手術/処置が予定されている心房細動患者
- I (Intervention): 手術の出血リスクに応じて標準化された休薬プロトコル(低リスク手術:1日前休薬、高リスク手術:2日前休薬)を適用。ヘパリンブリッジは行わない。
- C (Control): なし(単群コホート研究)
- O (Outcome): 術後30日以内の大出血および動脈血栓塞栓症の発生率
この研究の結果、標準化プロトコルに従った場合、30日内の主要イベントは大出血 ~1–2%、動脈血栓 ~0.2–0.6%と低率で、ブリッジなしの標準化プロトコルは安全性を示しました。
この結果から、ヘパリンブリッジングを行わないシンプルな休薬プロトコルが安全かつ有効であることが示されました。
ただし、ランダム化ではない単群設計の前向きコホート研究であり、交絡因子やバイアスなどの点で確固たるエビデンスでは無い点も留意が必要です。
具体的な休薬・再開スケジュール(PAUSEプロトコル)
- 低出血リスク手術(例:白内障手術、小皮膚手術、歯科処置など)
- 休薬:手術の前日の内服を中止(計1日間の中止)
- 再開:手術翌日(術後24時間程度)
- 高出血リスク手術(例:開腹・開胸手術、整形外科大手術、生検など)
- 休薬:手術の2日前から中止(計2日間の中止)
- 再開:術後48~72時間(止血が確認されてから)
注意点:
- ダビガトランは腎排泄性のため、腎機能(CrCl < 50mL/min)に応じて休薬期間をさらに延長する必要があります(高リスク手術では4日間)。
- これはあくまで「待機的手術」のプロトコルです。
ワルファリンの周術期管理:
BRIDGE試験で変わった「ブリッジング不要」の新常識
長年、ワルファリンを休薬する際の「お作法」とされてきたヘパリンブリッジング療法。
この常識を覆したのが、こちらも循環器領域で広く知られるBRIDGE試験です。
BRIDGE試験
PICO:
- P (Patient): 非弁膜症性心房細動でワルファリンを内服中、待機的手術/処置のために中断が必要な患者
- I (Intervention): ヘパリン(低分子ヘパリン)によるブリッジング療法を行う
- C (Control): ブリッジング療法を行わない(プラセボを投与)
- O (Outcome): 術後30日以内の動脈血栓塞栓症および大出血
結果は衝撃的でした。ブリッジングを行わなかった群と比較して、ブリッジングを行った群では、動脈血栓塞栓症の発生率に差がない(0.4% vs 0.3%)一方で、大出血のリスクを有意に増加させた(1.3% vs 3.2%)のです。
🔬 研究デザインの視点
このBRIDGE試験は、二重盲検プラセボ対照ランダム化比較試験という、エビデンスレベルが非常に高い研究デザインです。
この質の高いエビデンスによって、「心房細動患者の多くで、周術期ヘパリンブリッジは不要である」という結論が導かれました。
ただし、機械弁置換後の患者さんや、ごく最近(3ヶ月以内)に脳梗塞や静脈血栓塞栓症を起こした超高リスクの患者さんは、この試験の対象から除外されており、個別な判断が必要です。
抗血小板薬(アスピリン、クロピドグレル、プラスグレル、シロスタゾール)の周術期管理
アスピリン
脳梗塞二次予防のためのアスピリンは、多くの非心臓手術において継続が推奨されています。
これは主に循環器領域のガイドラインで推奨されている考え方です。
二次予防で内服しているアスピリンは、出血リスクが極めて高い手術(脳外科、脊椎、眼科後部など)を除き、継続を基本と考えるのが妥当です。
P2Y12阻害薬
クロピドグレルなどのP2Y12阻害薬は、薬剤によって休薬期間が異なります。
- クロピドグレル:遅くとも5日前
- プラスグレル:遅くとも7日前
ここで脳卒中診療の視点が最も重要になります。
軽症脳梗塞やTIA発症直後のDAPT(Dual Antiplatelet Therapy)期間中の手術です。
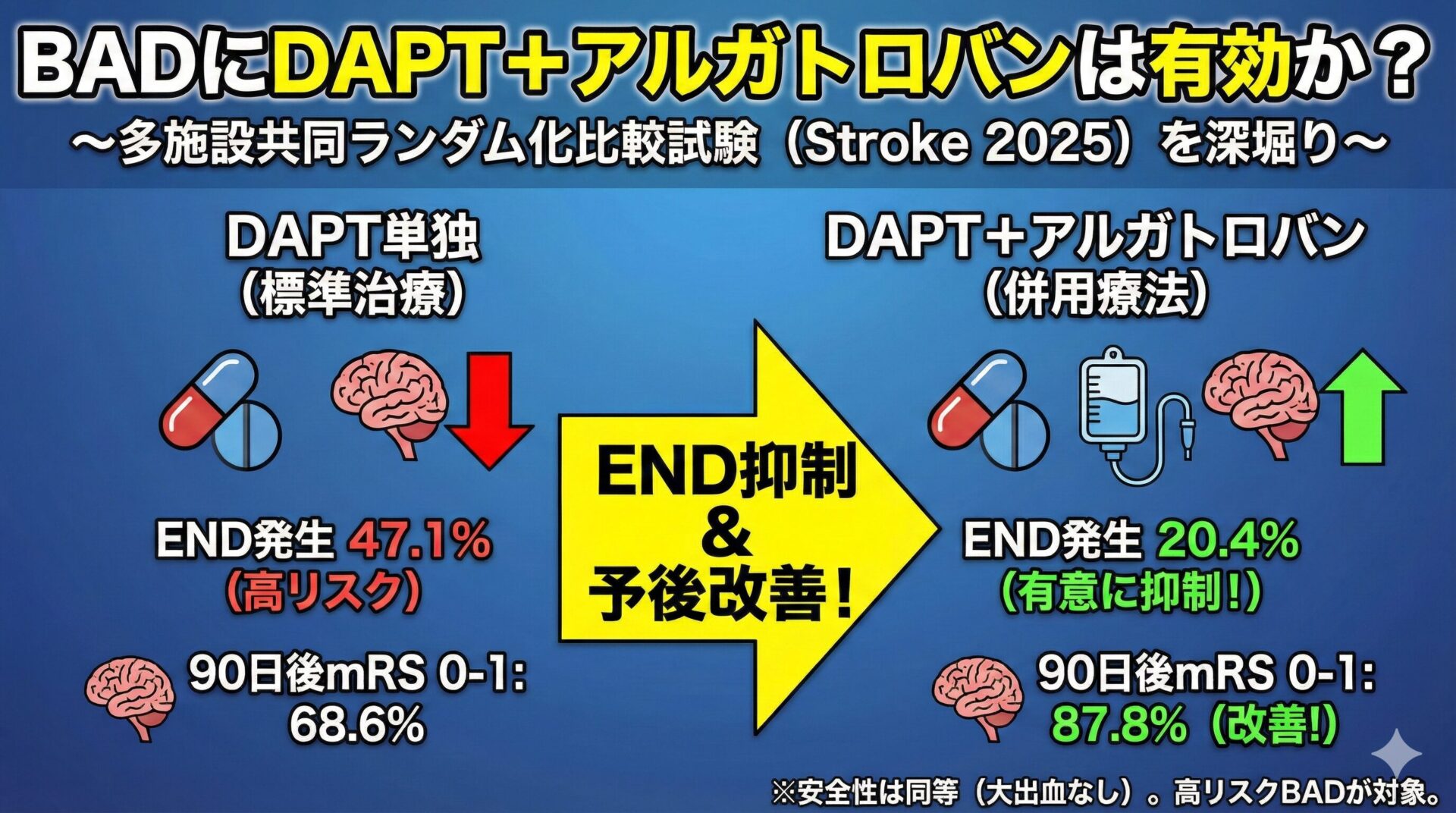
DAPT(アスピリン+クロピドグレル)の基本戦略:軽症急性期脳梗塞/高リスクTIAでは“原則21日間”の短期DAPTを行い、その後は単剤とします。POINT(90日)は有効性を示した一方で出血が増加し、ベネフィットは前半(〜21日)に集中します。>90日の継続は推奨されません。これは脳卒中ガイドラインで強く推奨される治療法です。
この最も脳梗塞再発リスクが高い期間に抗血栓薬を(特に2剤とも)中断することは極めて危険です。可能な限り手術の延期を検討しますが、もし避けられない場合は、診療科同士で慎重に方針を決定する必要があります。
シロスタゾール
シロスタゾールも、抗血小板薬として脳梗塞の二次予防で用いられることがあり、出血リスクの比較的低さが特徴です。
冠動脈疾患治療薬としては使用されないため、循環器学会のガイドラインにはその休薬・再開に関する記載がありません。
そのため、麻酔・ブロック領域の基準を基に休薬間隔を決めるしかない、というのが現実的な運用です。
現状の運用:一般手術では施設方針と出血リスクに応じて2–3日〜5日の休薬を検討。神経麻酔は最後の内服から48時間以上空け、カテ抜去後≥6時間で再投与を検討。
このように、冠動脈疾患のガイドラインの空白を神経麻酔領域のガイドラインが補っている状態であるため、休薬期間はその信頼性と限界を理解した上で、“最も安全圏を取る”判断が求められます。
なお、脳梗塞予防のエビデンスとしては、二次予防では、慢性期におけるシロスタゾール単独またはクロピドグレルやアスピリンとの併用療法が脳梗塞再発抑制効果を示しつつ、重篤な出血を増加させにくいという報告があります。
まとめ:領域横断的な知識の統合が鍵
ここまで見てきたように、脳卒中患者さんの周術期抗血栓薬管理には、「これさえ見ればOK」という脳卒中領域の単一の指針がありません。
脳卒中ガイドラインが示す「再発予防の重要性」を心に留めながら、循環器ガイドラインの具体的な休薬・再開プロトコルや、麻酔科ガイドラインの安全基準を横断的に参照し、目の前の患者さんにとって最適な戦略を立てる必要があります。
Take Home Message
- ガイドラインの現状: 脳卒中ガイドラインに周術期管理の明確な指針はない。循環器や麻酔科のガイドライン、海外のエビデンスを統合して判断する必要がある。
- 手術のタイミング: 脳梗塞・TIA後の待機手術は、可能なら3ヶ月以上延期する。
- DOAC: PAUSEプロトコルを参考に、ブリッジなしで管理する(低リスク1日前、高リスク2日前休薬)。
- ワルファリン: AFの周術期管理では、原則ブリッジは不要(BRIDGE試験)。
- アスピリン: 二次予防目的なら、高出血リスク手術以外は継続が基本。
- DAPT期間中: 発症早期(特に21日以内)のDAPT中断はハイリスク。手術延期を第一に検討する。
- シロスタゾール:エビデンスは乏しいが、神経麻酔の指針に従って2-3日の休薬を検討。
- 神経ブロック: 神経ブロックは厳格な基準が必要。ASRA第5版(2025)ではDOACやP2Y12阻害薬の用量区分と休薬・再開間隔が更新されているため、最新版に必ず準拠する。
本記事が、先生方の明日からの臨床に少しでもお役立てできれば幸いです。
参考文献
- Thompson A, Fleischmann KE, Smilowitz NR, et al. 2024 AHA/ACC/ACS/ASNC/HRS/SCA/SCCT/SCMR/SVM Guideline for Perioperative Cardiovascular Management for Noncardiac Surgery: A Report of the American College of Cardiology/American Heart Association Joint Committee on Clinical Practice Guidelines. Circulation. 2024;150(19):e351-e442. doi:10.1161/CIR.0000000000001285
PUBMED: https://pubmed.ncbi.nlm.nih.gov/39316661/ - 日本循環器学会, 他. 2022年改訂版 虚血性心疾患患者の非心臓手術における周術期管理に関するガイドライン.
https://www.j-circ.or.jp/cms/wp-content/uploads/2022/03/JCS2022_hiraoka.pdf - 日本脳卒中学会編. 脳卒中治療ガイドライン2021〔改訂2025〕.
https://www.jsts.gr.jp/img/guideline2021_kaitei2025_kaiteikoumoku.pdf - Douketis JD, Spyropoulos AC, Duncan J, et al. Perioperative Management of Patients With Atrial Fibrillation Receiving a Direct Oral Anticoagulant. JAMA Intern Med. 2019;179(11):1469-1478. doi:10.1001/jamainternmed.2019.2431
PUBMED: https://pubmed.ncbi.nlm.nih.gov/31380891/ - Douketis JD, Spyropoulos AC, Kaatz S, et al. Perioperative Bridging Anticoagulation in Patients with Atrial Fibrillation. N Engl J Med. 2015;373(9):823-833. doi:10.1056/NEJMoa1501035
PUBMED: https://pubmed.ncbi.nlm.nih.gov/26095867/ - Wang Y, Wang Y, Zhao X, et al. Clopidogrel with aspirin in acute minor stroke or transient ischemic attack. N Engl J Med. 2013;369(1):11-19. doi:10.1056/NEJMoa1215340Johnston SC,
PUBMED: https://pubmed.ncbi.nlm.nih.gov/23803136/ - Easton JD, Farrant M, et al. Clopidogrel and Aspirin in Acute Ischemic Stroke and High-Risk TIA. N Engl J Med. 2018;379(3):215-225. doi:10.1056/NEJMoa1800410
PUBMED: https://pubmed.ncbi.nlm.nih.gov/29766750/ - Kopp SL, Vandermeulen E, McBane RD, Perlas A, Leffert L, Horlocker T. Regional anesthesia in the patient receiving antithrombotic or thrombolytic therapy: American Society of Regional Anesthesia and Pain Medicine Evidence-Based Guidelines (fifth edition). Reg Anesth Pain Med. Published online September 16, 2025. doi:10.1136/rapm-2024-105766
PUBMED: https://pubmed.ncbi.nlm.nih.gov/39880411/